Доктор бубновский воспаление грушевидной мышцы. Синдром грушевидной мышцы — упражнения для расслабления
Читайте также
Когда у пациента находят синдром грушевидной мышцы (СГМ), он жалуется на острые боли по типу радикулита. Давным-давно древнегреческие медики утверждали, что боль – сторожевой пес нашего здоровья. Природный сигнал тревоги по поводу неблагополучия организм подает довольно часто.
Наверно, многие из вас не слышали что такое синдром грушевидной мышцы. Между прочим, этот недуг является наиболее частой причиной инвалидности трудоспособного населения. Человек нежданно-негаданно обнаруживает, что появились тянущие, ноющие либо стреляющие боли в области ягодицы, тазобедренных суставах во время ходьбы, при наклонах, долгом сидении или стоянии.
Боли появляются при нагрузке, они становятся сильнее, интенсивнее отдают в ногу и могут сопровождаться онемением. Такое явление отмечается при компрессии и последующем воспалении внутренней грушевидной мышцы таза, которая управляет вращением нижних конечностей и бедер.
Причины возникновения синдрома грушевидной мышцы
В числе виновников синдрома наряду с , радикулитом, и другими различными факторами бывает переохлаждение или неправильно проведенная инъекция.
Важнейшую двигательную функцию нарушает спазм грушевидной мышцы и сдавливание седалищного нерва. Мышечные волокна из-за напряжения укорачиваются и становятся плотнее, зажимая периферические нервы в анатомических сужениях (туннелях), ограничивая движения поясницы и бедер. Поэтому синдром грушевидной мышцы относят к проявлениям туннельной нейропатии и применяют соответствующее лечение.
Обычно при лечении синдрома грушевидной мышцы используют обезболивающие, блокирующие воспаление средства: диклофенак, кеторол, темпалгин, брал, баралгин . Против спазмов — таблетки и инъекции на основе дротаверина: беспа, дротаверин, но-шпа, спазмол .
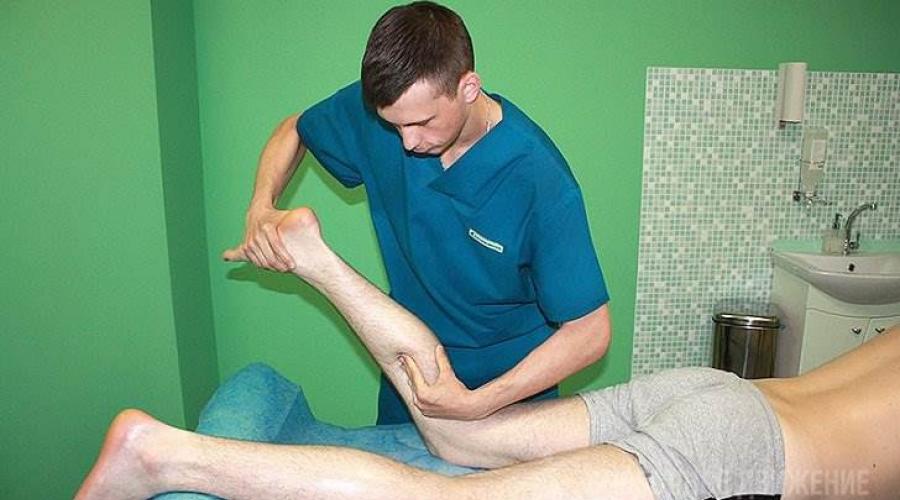
Если спазмолитики не дают должного эффекта, в ход идут миорелаксанты вроде мидокалма . Однако медикаментозная терапия не решает проблему лечения. Рациональнее комплексный подход с применением физиотерапии (в том числе наиболее современной, лазерной). А самый доступный и эффективный способ борьбы с синдромом грушевидной мышцы связан с движением. Лучшее лекарство против боли, спазма мышц и воспаления — массаж, ЛФК и специальные упражнения.

Хорошо расслабляет спазмированные мышцы, нормализует кровообращение и помогает мускулатуре быстрее вернуться к штатному функционированию массаж. Его проводят под контролем лечащего врача или дома самостоятельно. Сеанс занимает примерно 20 минут, курс — не менее 12 процедур ежедневно, затем месяц перерыва и повтор.
Для самомассажа, лежа на жестком и твердом ложе ягодицей вверх, постарайтесь расслабить мышцу, разминая 5-10 минут весь пострадавший участок. Разогрев ягодичные ткани, большим пальцем руки массируют наиболее болезненные места и уплотнения.
Ногу при этом нужно немного согнуть, чтобы удобнее было растягивать расслабленную мышцу. Не перестарайтесь, чтобы не возникло мускульное напряжение, — тогда массаж может даже навредить.
Для проведения 10-15- минутного сеанса другого варианта самомассажа можно использовать теннисный мячик, подложив его под больной бок. На мячике и надо кататься, помогая руками и отталкиваясь ступнями.
Направление движения мячика — от поясницы по задней поверхности бедра к пятке вдоль мускульных волокон в плавном, неторопливом темпе и без сильного давления телом. Если массаж вызывает болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Рекомендуется заниматься самомассажем каждые 4 часа ежедневно аналогичным предыдущему курсом.
Лечебная гимнастика

Лечебная физкультура в домашних условиях как нельзя лучше помогает расслабить напряженные мышцы, повышает эластичность связок, улучшает подвижность тазобедренных суставов и снимает боль. Чтобы избежать травм, упражнения делают вполсилы, не доводя до боли.
Плавность, непрерывность и постепенность — вот основные принципы тренировки. Получасовой домашний комплекс вместе с упражнениями на растяжку в качестве ежедневной гимнастики или фитнеса выполняют не менее 3 раз в неделю.
Комплекс упражнений
- Лежа на спине на полу. Согнутые в коленях ноги поставьте на ширину плеч. Медленно, на счет в удобном для себя ритме разводите максимально колени до появления боли и обратно. От 10 до 15 раз.
- Лежа на спине, ступнями опираясь на пол. Соединенные вместе, согнутые в коленях ноги медленно и плавно наклоняйте в одну сторону, затем в другую, касаясь пола или до появления боли. 10-12 раз в каждую сторону.
- Встаньте на четвереньки. Больную ногу согните в колене, отведите ее в сторону, а затем аккуратно выпрямите, верните ногу в исходное положение в обратном порядке. По 8-10 раз каждой ногой.
- Сядьте на стул так, чтобы тело с ногами образовали углы в 90 градусов, положите больную ногу на здоровое колено. Медленно, не горбя спину, наклоняйтесь корпусом вперед, к коленям и, выдержав 30-40 секунд, вернитесь в исходное положение, поменяйте ногу.
Хорошим дополнением к лечебной гимнастике служит комплекс упражнений на растяжку. Он способствует ослаблению мышечной напряженности и расширяет амплитуду доступных движений, позволяет держаться свободнее и легче, обеспечивая хорошее самочувствие.
Упражнения на растяжку
- Стоя, ноги на ширине плеч. Медленно наклоняйте корпус вперед грудью к коленям, руками — к полу. Слегка согните (на 2-3 см) колени, чтобы не напрягать поясницу. Шею и руки расслабьте. Почувствовав растяжение в задней части бедер, держите эту позицию 10-15 секунд, пока полностью не расслабитесь. Сконцентрируйте внимание на растягиваемой области. Вернитесь в исходное положение.
- Лежа на спине, ноги согнуты в коленях, стопы на полу на ширине плеч, поясница плотно прижата к полу, поочередно подтягивайте бедра вплотную к телу, обхватывая ноги руками снизу. Задержавшись на 30-40 секунд и вернувшись в исходное положение, меняйте ногу.
- Лежа на спине, левая нога стоит на полу, правая ступня лежит йа бедре левой ноги. Подтягивая обе ноги к себе, обхватите левую ногу спереди за колено (или сзади за бедро) и тяните бедро к груди (легко, без рывков). Через 30- 40 секунд смените ногу.
- Стоя, занесите лодыжку согнутой ноги над коленом, повернув стопу вверх. Затем подтяните стопу ближе к талии, пока не почувствуете растяжение ягодичных мышц и квадрицепса бедра. Сохраняйте такое положение 40 секунд, затем поменяйте ногу.

Хороший комплекс при синдроме грушевидной мышцы предлагает нам йога, помогая достичь общего расслабления, улучшая подвижность тазобедренных суставов и кровообращение в месте защемления зажатой мышцы. Упражнения нужно делать медленно, дыхание носом спокойное, без задержек. Выберите подходящие, например, из следующих.
- Сидя на согнутой левой ноге и вытянутой назад правой конечности, разверните таз вперед. Если таз заваливается, подложите под левую ягодицу свернутое одеяло. Поставьте 2 кирпичика (или стопки книг) по обе стороны таза. Держите спину прямо. Если появятся неприятные ощущения в пояснице, выдвиньте кирпичики немного вперед, чтобы спина наклонилась. Это поможет убрать напряжение с поясницы. А против боли в тазобедренных суставах и коленях старайтесь расслабиться. Удерживайте асану на 15-20 секунд. Затем медленно поменяйте ноги и повторите упражнение.
- Сидя на коврике, немного согните правую ногу и на ее колено поставьте сверху пятку левой ноги. Если слишком сильно согнуть правую ногу, то при этом могут появиться неприятные ощущения в коленном суставе. Чтобы их избежать, выпрямите правую ногу.
- Ладони поставьте за спину и начинайте медленно толкать руками грудную клетку к левой ноге. Во избежание болезненных ощущений в колене старайтесь с каждым выдохом направлять расслабление в область левой ягодицы. Выполните упражнение за 15-20 секунд.
Гимнастика помогает не сразу, но при регулярных тренировках можно достичь хороших результатов. К тому же упражнения положительно влияют на весь организм. ЛФК и массаж в сочетании с приемом медикаментозных препаратов — наиболее оптимальный вариант лечения туннельной нейропатии. Все процедуры нужно предварительно согласовывать с лечащим врачом.калины , заливают 2 ст. ложки сбора кипятком. Настояв час, пьют по трети стакана перед едой 10-14 дней.
Заключение: Синдром грушевидной мышцы не представляет большой угрозы для здоровья, но запущенная форма заболевания всегда провоцирует осложнения. Чтобы не страдать от боли и других неприятностей, позаботьтесь о профилактике — не пожалеете!
Cиндром грушевидной мышцы видео
Спазм мышц - нередкое явление в нашей жизни. У каждого второго человека хотя бы раз в неделю возникает мышечный спазм. Причин этому много. Например, причиной может быть: стресс, неправильное питание, нерациональная физическая нагрузка, некорректное положение тела, переохлаждение, перегревание, а также дефицит микроэлементов (магния, калия).
Одним из многочисленных видов спазмов является спазм грушевидной мышцы бедра. Синдром грушевидной мышцы относится к достаточно редким заболеваниям.
Грушевидная мышца
Грушевидная мышца – это одна из мышц таза. Относится грушевидная мышца к внутренним, то есть к тем, которые нельзя увидеть. Она представляет собой небольшой участок мышечной ткани треугольной формы. Крепится грушевидная мышца одной стороной к крестцу (своим основанием), другой к вертелу бедренной кости, проходя при этом через седалищное отверстие. Сверху и снизу с двух сторон грушевидную мышцу окружают сосуды и нервы.
Между грушевидной и запирательной мышцами находится один из самых важных нервов нашего организма - это седалищный нерв. Он осуществляет иннервацию почти всей нижней конечности. Функция грушевидной части мышечного каркаса заключается во вращении бедра и всей нижней конечности кнаружи, а также при неподвижной ноге может осуществляться наклон таза в свою сторону.
Синдром грушевидной мышцы представляет собой спазм. Грушевидная часть становится плотной, твердой, сдавливает седалищный нерв. Синдром грушевидной мышцы возникает неслучайно: в результате резкого движения, травмы, гематомы, воспаления, растяжения или инородного образования.
Причиной может послужить даже неправильно сделанная внутримышечная инъекция. Также синдром грушевидной мышцы возникает рефлекторно при заболеваниях позвоночника: опухолях, патологии корешков спинного мозга, сужения в позвоночном канале, травмах.
При сдавлении седалищного нерва возникают очень сильные и интенсивные симптомы.
Симптомы

Сдавление нерва очень серьезный процесс, который незаметно протекать не может. Симптомы всегда явные, четкие - их ни с чем не перепутаешь. Основные симптомы спазма мышечной ткани и компрессии седалищного нерва:
- Боль ноющего, жгучего характера, находится в области тазобедренного сустава, усиливается во время ходьбы, при движении бедра вовнутрь. Когда больной ложится, боль немного стихает.
- Сильная боль, сопровождающая нерв на его протяженности. Боль локализуется как в самом тазу, по внутренней его поверхности, так и достаточно широко распространяется на бедро, поскольку седалищный нерв один из самых больших по протяженности. Боль распространяется в ягодичную область, по задней поверхности бедренной зоны и голеностопа, отдает в стопу. Чаще всего процесс локализуется только с одной стороны.
- Ощущения покалывания на пораженной ноге. В основном неприятные ощущения возникают по ходу нерва, то есть также по всей задней поверхности ноги.
- Снижение чувствительности на нижней конечности как к прикосновениям, так и к температуре и к боли.
- Дискомфорт при движении. Чувство болезненности при попытке положить ногу на другую ногу.
- Редко могут быть нарушения мочеиспускания.
- Также врачом могут быть определены несколько симптомов. Симптом Бонне заключается в том, что больного просят расслабить ягодичную мышцу. Затем врач осуществляет пальпацию ягодичной области и находит уплотненную, твердую грушевидную мышцу. Симптом Виленкина: при постукивании в проекции мышцы появляется болезненное ощущение, отдающее по всей задней поверхности ноги. Симптом Гроссмана: при постукивании по выступающим частям обеих подвздошных костей появляется болевое ощущение в глубине ягодиц. Также можно выявить болезненное ощущение при прощупывании мышцы.
- При сдавлении сосудов может нарушаться чувствительность, появляется ощущение хромоты. Больной вынужден останавливаться при ходьбе, при этом окраска кожи над ягодицей и ниже становится бледной.
Лечение

Поскольку происходит при спазме сдавление сосудов и нервов, то лечение должно проводится обязательно как можно скорее, во избежание тяжелых осложнений. Принципом лечения должно быть устранение причины, вызвавшей состояние спазма. Показан покой, ограничение физической нагрузки. Лечение в основном консервативное, включает в себя использование медицинских препаратов и упражнения для снятия спазма. Также назначают массаж и физиотерапию, комплекс упражнений.
Принципом медикаментозного лечения является снятие боли и спазма. Основные препараты:
- Для снятия боли используют препараты нестероидного противовоспалительного ряда. Лечение заключается в блокировке чувства боли и снятии воспаления. Лучше их применять внутримышечно, поскольку доступность препарата при таком способе введения выше и эффект наступает гораздо быстрее. Применяют препараты, содержащие диклофенак (ДиклоФ, Вольтарен, Диклофенак), мелоксикам (Мовалис), кеторолак (Кетанов, Кеторол). Инъекции ставят глубоко внутримышечно через 4–6 часов. Те же препараты можно принимать и в таблетированном виде.
- Также помимо нестероидных противовоспалительных можно применять анальгетики, которые только будут снимать чувство боли. Это препараты, содержащие метамизол натрия (Темпалгин, Баралгин, Брал).
- Спазмолитики. Лечение необходимо для снятия спазма. Применяются как отдельно от НПВП, так и вместе. Известным спазмолитиком является дротаверин. Торговое название Но-Шпа. Лечение дротаверином проводится также или в таблетках, или в виде инъекций.
- Миорелаксанты. Их используют при неэффективности спазмолитиков. Лечение (действие) заключается в расслаблении спазмированной мускулатуры. Вводят их также внутримышечно или применяют вовнутрь. Один из самых известных препаратов - это Мидокалм.
- Также одним из способов лечения является проведение блокады. Для этого используют раствор анестетика (новокаин, лидокаин) для обезболивания и снятия спазма.
Лечение физиотерапевтическими методами производится параллельно с медикаментозными средствами. Используют терапию магнитными токами, акупунктуру, электрофорез и магнито-лазерное лечение.
Упражнения для грушевидной мышцы

Существует упражнения, которые проводятся для лечения синдрома и облегчения состояния. Все упражнения направлены на растяжение. Для занятий нужно подобрать комфортное время и одежду. Проводятся упражнения лежа на животе или сидя в расслабленном состоянии. Во время занятий не долно возникать дискомфорта или боли. Некоторые из упражнений:
- Лежа на животе необходимо соединять и разводить колени. При этом ноги должны быть полусогнуты. Упражнения выполнять медленно, на растяжение.
- Необходимо несколько раз вдень на небольшое время сидеть, сложив нога на ногу. Выполняя упражнения, периодически ногу менять.
- Необходимо сесть на кровать и соединить колени друг с другом. Потихоньку встать с кровати, стараясь не разъединять колени. Выпрямиться и только потом разъединить колени друг от друга.
- Сесть на стул и положить ногу на ногу. Наклониться к ноге, лежащей сверху, повторить от пяти до десяти раз. Поменять ногу.
- В положении на четвереньках поочередно вытягивать назад выпрямленную ногу. Должно чувствоваться растяжение всех мышц таза.
- Лечь на спину. Поднять выпрямленную ногу вверх и завести за противоположный бок, стараясь достать пола.
Ягодичная мышца

Ягодичных мышц в нашем организме три пары. Различают большие, средние и малые ягодичные. Большая ягодичная часть наиболее крупная, состоит из трех частей. Она поворачивает ногу кнаружи, придает телу прямое положение. Средняя ягодичная расположена глубже. Ее функция в отведении ноги. Ну и малая находится еще глубже, ее функции повторяют предыдущие.
Растяжение ягодичной мышцы
Это редкое явление, но оно случается. Возникает при резких движениях, неудобном положении, ударах в ягодичную область. Характеризуется появлением боли в области ягодицы, ноющего характера. Появляется болезненность при надавливании, ощупывании. Возможно развитие гематомы. Сдавления сосудов и нервов не происходит.
Но при растяжении возможно развитие синдрома грушевидной мышцы.
Лечение производится также обезболивающими препаратами (чаще в таблетках либо в виде мазей), спазмолитиками. Проводятся блокады, массаж и физиотерапия.
Таким образом, синдром грушевидной мышцы является редким, но значимым заболеванием. Важно при выявлении симптомов обратиться к врачу и проводить комплексное лечение заболевания во избежание рецидива.
Часто от своих пациентов врачи слышат жалобы на внезапно появившуюся боль в бедре, которая исчезает без какого-либо вмешательства. Хирурги и ортопеды утверждают, что симптом в области тазобедренного сустава не должен долгое время вызывать дискомфорт. Если болезненный синдром преследует на протяжении недели, нужно будет пройти полную диагностику.

Причины болевых ощущений
Источником болезненного признака считают врожденные дефекты нижних конечностей. Подобные изменения происходят из-за сбоев в системе метаболизма.
Патологии, из-за которых пациент ощущает болезненность:
- раковые новообразования;
- инфекции;
- сужение трубчатых сосудов.
Рак в тазобедренной зоне - явление редкое, но способное вызывать болезненные ощущения.
В бедре располагаются метастазы, развившиеся на поздних этапах онкологии груди у женщин и воспаления предстательной железы у мужчин.

Возможные заболевания
Рассмотрим самые распространенные патологии, провоцирующие резкую боль при ходьбе.
Артроз
При артрозе пациентов мучают боли разного характера в верхней части бедра левой или правой ноги. При сильных нагрузках суставы изнашиваются. Их работоспособность с возрастом снижается. Мышцы спереди и сзади ослабевают и перестают справляться со своей основной задачей - амортизацией толчков при движении. Поэтому внутри бедра появляется острая боль. Терапия позволит приостановить разрушающие процессы в бедренной кости, но полностью излечиться от артроза невозможно.

Воспаление мышцы (грушевидной)
При воспалении грушевидной мышцы пациент ощущает дискомфорт в области ягодиц, который «тянется» к стопе по задней поверхности бедра. Такая же боль ощущается при защемлении нерва крестцового сплетения, если у человека в анамнезе есть заболевания неврологического характера.

Ревматизм становится фактором болевого синдрома, который даже при лежании на боку ощущается. С каждым днем эти ощущения усиливаются, а параллельно происходит разрушение во внутренней части бедра. Так как тазобедренный сустав состоит из мышц, костей, связок, хрящей, суставных сумок, то спектр причин болей во внутренней стороне бедра широк.

Грыжа
Если с внешней стороны поясничной зоны позвоночника видна припухлость, то это указывает на межпозвоночную грыжу. Такая патология приносит дискомфорт человеку. Сбоку бедра он ощущает боль. Но это не единственный симптом поясничной грыжи. Больной может жаловаться на онемение пальцев ног и покалывание.

У пациента возникает болезненность уже на начальных этапах разрушений межпозвоночных дисков. Боль переходит в поясничный и крестцовый отделы. Болезненность может отдавать в наружную область ягодиц или распространиться по задней части бедра.

Травмы
Пациент ощущает неприятную боль в бедренной области при растяжении, переломах или повреждении мягких тканей. Пожилые люди чаще других подвержены переломам бедра. Им тяжело справиться с болезнью, т. к. кости срастаются плохо.

Диагностика
Чтобы перейти к лечению, необходимо установить правильный диагноз. Комплексное обследование для каждого пациента подбирается в индивидуальном порядке. Учитывается все: характер боли, клиническая картина, возраст человека, хронические патологии.
Самыми распространенными методами для установления причины боли в бедре являются:

- МРТ (магнитно-резонансная томография). Исследование назначают пациентам, ощущающим, помимо боли в бедре, дискомфорт в пояснице. С помощью МРТ исследуют нижний позвоночный отдел и тазобедренный сустав.
- Доплерография сосудов. С помощью этого исследования у пациентов обнаруживают варикозное расширение вен и тромбофлебит.
- Рентген и УЗИ (ультразвуковое исследование) таза и бедер. Благодаря этим процедурам врачи выявляют артриты, артрозы, инфекционные поражения костей.
- Электромиография. Позволяет исследовать сухожильные рефлексы и связки.
- Лабораторные и биохимические анализы.
По итогам исследований специалисты делают вывод о наличии в организме воспалительного процесса, а также ставят диагноз. Дальше назначается лечение. Этим занимаются опытные врачи: хирурги, травматологи, флебологи.
Схему терапии врачи подбирают для каждого пациента индивидуально. После постановки диагноза больному назначают лечение. Для устранения боли используют анальгетики. Большую пользу приносят инъекции. В зависимости от вида заболевания пациенту назначают препараты:

- НПВС (нестероидные противовоспалительные средства). Часто выписывают Нимесил и Диклофенак. Лекарственные средства, содержащие кортизон, используются в запущенных случаях.
- Миореалаксанты. Препараты этой группы снимают спазм в мышцах и сухожилиях. Таблетки улучшают поступление крови и уменьшают припухлость.
- Хондропротекторы. Их назначают для улучшения питания в очагах поражения.
- Витамины и минералы. Такие комплексы позволяют улучшить общее самочувствие пациента, уменьшить боль и приостановить развитие патологии. Витамины и минералы эффективны при лечении растяжения, т. к. активизируют восстановительные процессы в тканях.
- Мочегонные препараты. Благодаря средствам этой группы снимается припухлость, сустав становится подвижным.
Для улучшения кровообращения в области таза применяют ЛФК (лечебно-физкультурный комплекс). В запущенных стадиях пациенту назначают курс физиотерапии и гирудотерапии.

Народная медицина
От боли в бедре помогают избавляться народные методы. Рассмотрим несколько эффективных рецептов:
- Можно приготовить домашний компресс. Для этого полстакана свежевыжатого лукового сока смешивают с измельченным перцем (стручок) и добавляют 2 ст. л. сока подорожника и козьего жира. Все перемешивают. Полученную массу прогревают и намазывают больной участок. Сверху заматывают пленкой и укутывают теплым шарфом.
- Есть еще один простой способ избавиться от боли. Берут кусочек сала, прикладывают к больному месту и обматывают тугой повязкой. Через время сало нужно сменить на новый кусочек.
- Можно самостоятельно приготовить согревающую мазь из горчицы. Для этого берут 1 стакан соли, добавляют 100 г горчичного порошка, предварительно разведенного теплой водой. Все перемешивается до густой консистенции. Перед сном мазь втирают в поврежденную область, а утром смывают.
Способы обезболивания
Снять болезненность в тазобедренном суставе помогут следующие медикаменты:
- Артра. Препарат выпускается в таблетированном виде. Назначается внутрь по 1 таблетке 2 раза в сутки в течение месяца. Лекарство восстанавливает дегеративные структуры.
- Ванкомицин. Лекарственное средство выпускается в таблетированной форме. Принимается внутрь по 1 таблетке 2 раза в день в течение недели. Препарат уничтожает инфекцию в очаге поражения.
- Хондролон. Выпускается в виде порошка для приготовления раствора для инъекций. Препарат вводится внутримышечно 1 раз в сутки на протяжении 20 дней. Хондролон восстанавливает поврежденные хрящевые ткани, обеспечивает регенерацию связок.
- Целебрекс. Производится в виде капсул. Назначают внутрь по 1-2 капсулы трижды в день на протяжении месяца. Препарат снимает воспаление и отечность, избавляет от боли.
- Нимесил. Выпускается в форме порошка для приготовления суспензии. Принимается внутрь по пакетику 2 раза в день. Нимесил снижает температуру тела и снимает боль.

Профилактические меры
Действия, которые помогут избежать патологии:
- Физическая активность в течение всего дня.
- Чаще делайте перерывы, если работа сидячая.
- Проводите растяжку во время и после тренировки.
Занимайтесь спортом с личным тренером, чтобы определить уровень активности, который не приведет к травме.
Несомненно, занимает ЛФК, специальные лечебные упражнения. В каждом посте я не устаю повторять, что лечение ЛЮБОЙ проблемы должно быть комплексное. Не болеет грушевидная мышца в гордом одиночестве! С ней в связке обычно поясница, мышцы-хамстринги и т. д. Тем не менее упражнения, нацеленные на саму грушевидную — необходимы. Здесь я собрал базовые упражнения, постарался их систематизировать и дать короткие пояснения. Помните, что победив лень, и занимаясь самостоятельно — вы решите минимум 80% задачи лечения, с вытекающей от сюда экономией времени и финансов.
1. Уясните, примите и действуйте! Это единственное правило к успеху:
- Занимайтесь минимум 5 раз в неделю.
- Всегда слушайте свое тело, не форсируйте обстоятельства. У каждого различная степень заболевания, не переступайте через боль, балансируйте на грани дискомфорта, но не боли! Если появляется боль, или она стреляет — уменьшайте амплитуду, силу воздействия, но не время занятия. Принцип «не навреди» главный. Будьте терпеливы и все получится.
- Минимальное общее время занятия в день: 40 минут, можно разбить на 2 подхода по 20 минут.
2. Обязательно разминка. Произвольная. Совершайте любые движения в тазобедренных суставах, пояснице, которые не доставляют вам болезненных ощущений. Можно в положении стоя, лежа. Время 10 мин. Хорошо бы сделать массаж ягодичной области, поясницы и задней поверхности бедра.
3. Начинаем выполнять упражнения. Упражнения привожу от простых к сложному, так же каждое упражнение тоже можно выполнять слабо-сильно.

Сядьте, что бы тело с ногами образовывало прямые углы. Положите «больную» ногу на здоровое колено (если возможно). Медленно совершайте наклон телом вперед НЕ СКРУГЛЯЯ спину.

Из положения «на четвереньках» больную ногу согнутую в колене отводим в сторону — затем выпрямляем. Возвращать можно в обратном порядке. Повторяем по силам до умеренной утомляемости.



Усложняем технику: выпрямляем больную ногу и отводим в противоположную сторону и зависаем расслабляясь. Тянем вредную мышцу. Старайтесь не ротировать таз. Если нет возможности выпрямить колено — путь остается согнутым.

Для атлетов — захватите стопу рукой, это добавит эффекта!
Высший пилотаж: растягивание мышцы с элементом массажа. Используйте специальный бустер, теннисные мячики и все, что сгодится для этих целей.
Помните, что эти упражнения мы делаем 40 минут в день. Без фанатизма. Медленно, уверенно, но с результатом.
4. Внимание! Если при выполнении любого упражнения появляется ломота, боль в колене — немедленно сбавляйте обороты или прекращайте занятия!!! Колено реагировать не должно! В этом случае обращайтесь к специалисту. Так же помним общее правило — не работаем через боль!
и картинки из интернета.
Синдром грушевидной мышцы – это совокупность довольно болезненных и назойливых ощущений, затрагивающих ягодичную область. Боль может транспортироваться также в зону паха, отдавать и даже , но начинается синдром всегда именно с ягодиц.
Причины развития
Синдром грушевидной мышцы и могут быть спровоцированы целым рядом разнообразных факторов - первичных и вторичных. К первой категории относятся:
- физическое перенапряжение мускулатуры этого отдела;
- травмы, в том числе ;
- сильное переохлаждение, особенно в течение продолжительного времени;
- долгое нахождение в некомфортной позе;
- инъекция, проведенная непрофессионально, с нарушением правил.

Вызвать развитие первичной формы синдрома грушевидной мышцы могут и другие воздействия, мы перечислили только наиболее распространенные.
При вторичной форме синдрома он появляется, как следствие других заболеваний, чаще всего – затронувших один из органов, расположенных в малом тазу, или крестец позвоночника. Наиболее вероятно развитие синдрома у больных с диагнозом «пояснично-крестцовый радикулит со смещением дисков» . Синдром грушевидной мышцы наблюдается у 50% этой группы пациентов. Нередко он становится следствием защемления седалищного нерва .
Симптоматика синдрома
Основные симптомы синдрома грушевидной мышцы:
- боли в пораженной ягодице, носящие ноющий либо тянущий характер. Способны отдаваться в тазобедренное сочленение, в некоторых случаях затрагивается крестцово-подвздошное. Ощущения увеличиваются во время ходьбы или при долгом стоянии. В положении «полуприседа» интенсивность возрастает до почти нестерпимой;
- в сидячем состоянии болезненность остается ровной, спадает только при принятии больным лежачего положения;
- если большая ягодичная мышца расслаблена, грушевидная прощупывается без труда: она постоянно находится в напряженном состоянии;
- легкое постукивание по затронутой синдромом мышце «стреляет» болью в заднюю часть ноги. Боль может распространяться почти до голеностопа;
- синдром грушевидной мышцы влечет напряжение других мышц, из которых состоит тазовое дно.
Последний симптом не обязателен, но встречается настолько часто, что упомянуть о нем стоит.
Ущемление седалищного нерва проявляет себя другими признаками:
- боль не особо сильная, тупая; ей сопутствуют другие неприятные ощущения вроде онемения мышц, жжения (как вариант – зябкости) в них;
- болезненные ощущения не носят непрерывный характер. Они появляются во время резкой смены погоды либо становятся следствием перенесенного стресса;
- ахиллов рефлекс становится менее выраженным. Он проверяется легким ударом медицинским молоточком по пяточному сухожилию. При защемлении седалищного нерва икроножная мышца сокращается слабо или вообще не реагирует на проверку.
Иногда, если ущемлены лишь волокна, из которых сформирован большеберцовый нерв, боль локализована в мускулатуре голени, сзади.
Если у пациента сдавлена ягодичная артерия, симптоматичная картина выглядит иначе: кожа на пораженной ноге заметно бледнеет, сосуды резко спазмируются, из-за чего развивается хромота. Продолжить движение можно только после расслабления конечности, для чего требуется присесть, а лучше – прилечь. У большинства больных такие приступы время от времени повторяются.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение которой мы рассматриваем, имеет довольно яркие проявления. Неспециалист с легкостью может перепутать эти признаки с симптоматикой других заболеваний. Поэтому требуется консультация профессионала-медика. Для подтверждения диагноза используется пальпация – прощупывание болезненной области и связанных с ней зон.
Изучаются:
- внутренняя часть большого бедренного вертела;
- крестцово-подвздошное сочленение;
- крестцово-остистая связка;
- тазобедренный сустав;
- грушевидная мышца.

Одним из наиболее точных диагностических методов считается трансректальная пальпация : в напряженном состоянии проблемная мышца набирает упругость, которая при таком диагностировании не оставляет никаких сомнений.
Иногда пациенту предлагается метод исключения: в грушевидную мышцу вводится обезболивающий укол (препарат подбирается с учетом состояния здоровья и хронических патологий больного), по динамике обнаруженных сдвигов врач делает вывод о природе беспокоящих пациента ощущений.
Если синдром грушевидной мышцы обусловлен травматическими воздействиями, обследование на этом обычно прекращается, назначается курс лечения. Однако если природа его развития неясна, потребуются дополнительные исследования. Пациенту может быть рекомендованы , томография – компьютерная или магниторезонансная, биохимический анализ крови.
Если диагностирован синдром грушевидной мышцы, лечение зависит от того, чем он вызван. Сам по себе синдром самостоятельным заболеванием не является, поэтому медикаментозное воздействие – чисто симптоматическое, направленное на снятие болей, воспаления (если оно успело начаться), напряжения мышц. Для решения этой задачи назначаются медикаменты нескольких групп:
- для обезболивания и снятия воспаления: из нестероидного ряда. Они не только блокируют очаг, предотвращая распространение воспаления на смежные ткани, убирая его с уже пораженных, но и гасят боль. Нередко рекомендуется препаратов, поскольку при таком применении они воздействуют быстрее, проникают глубже в волокна. Популярны и его , Кеторолак, Мелоксикам. Если боли слишком сильны, противовоспалительные средства дополняются анальгетиками;
- для снятия напряженности мышц - спазмолитики. Они устраняют спазм, если он уже наблюдается, предотвращают повторное спазмирование. По соотношению «цена – качество» предпочтение обычно отдается препаратам, в основе которых лежит дротаверин;
- если спазмолитики не дают нужного эффекта, больному может быть назначен курс миорелаксантов, которые насильственно, но быстро расслабляют мышечные спазмы. Из этого медикаментозного ряда самым распространенным считается Мидокалм.
Иногда, если пациент испытывает сильные боли, врачи проводят , обкалывая пораженную мышцу растворами препаратов.
Однако только медикаменты не способны победить синдром грушевидной мышцы. Лечение на острой стадии обязательно включает в себя физиотерапевтические методики. Наиболее эффективны вакуумная терапия, лазерная или фармацевтическая акупунктура, иглорефлексотерапия, некоторые другие. Обязателен также массаж, снимающий спазмы, стабилизирующий кровоток. Нередко пациентам рекомендуется ректальный массаж – он считается самым действенным при синдроме грушевидной мышцы.
Помимо устранения симптоматики синдрома, врач должен назначить курс, направленный на терапию вызвавшей его причины. Без этого шага лечение становится бессмысленным: синдром будет постоянно возвращаться, причем временные разрывы между рецидивами станут неуклонно сокращаться.
Лечебная физкультура
Основной прием, которым может быть побежден синдром грушевидной мышцы – упражнения, выполняемые регулярно. направлена на расслабление спазмированной мускулатуры, активизацию всех мышц вокруг грушевидной и связанных с ней. Обязательное условие: выполнять заданные движения строго в перечисленном порядке:
- больной ложится на спину, сгибает ноги в коленных суставах, сводит/разводит колени. При их соприкосновении требуется толкать одно колено другим энергично и активно, сменяя по очереди объект приложения усилий. Каждое давление должно длиться несколько секунд;
- больной ложится навзничь, плечи прижимает к полу. Одну ногу он выпрямляет, вторую сгибает в колене. Противоположной к согнутой ноге ладонью он прижимает колено к полу через вторую конечность. Удерживаться в таком положении нужно как можно дольше, минимум полминуты. Затем упражнение повторяется со второй ногой;
- для растяжки грушевидной мышцы пациент, лежа на спине, сгибает ноги в коленях и держит их на весу. Пострадавшая конечность закидывается на здоровую, как будто нужно лежа сесть в позу «лотос». Руками больной обхватывает бедро опорной ноги, тянет ее на себя. При этом упражнении грушевидная мышца растягивается, становится более эластичной, менее склонной к спазмам;
- пациент должен сесть, ступни расставить пошире, согнутые колени соединить. Одной рукой он опирается на кушетку, вторую протягивает вперед и начинает подниматься. Когда локоть выпрямлен полностью, помощник (в этом упражнении без него не обойтись) за свободную руку помогает больному выпрямить тело полностью. На этом этапе колени размыкаются;
- следующее упражнение выполняется стоя. Для него нужно обзавестись эспандером либо очень плотной эластичной лентой. Один конец приспособления надежно крепится к любой жесткой опоре, второй накидывается на стопу с поврежденной стороны. Пациент становится к опоре боком и с усилием, преодолевая сопротивление эспандера, отводит ногу вбок на максимально доступное расстояние без сгибания колена. На место ногу надо возвращать медленно, сдерживая давление эспандера и получая противоположную нагрузку на нижнюю конечность.
Специалисты по лечебной физкультуре больным с синдромом грушевидной мышцы рекомендуют делать упражнения трижды в сутки. До выздоровления советуют отказаться от любых других тренировок или снизить их интенсивность.
Помогаем себе сами
Если у вас диагностирован синдром грушевидной мышцы, лечение в домашних условиях в сочетании с усилиями наблюдающего врача способно быстрее вернуть вам легкость в ходьбе и безболезненность существования. Все меры согласовываются с врачом.
Самомассаж
Он снимает с мышцы спазмированность, нормализует кровообращение, помогает мускулатуре быстрее вернуться к штатному функционированию, вполне доступен для самостоятельного исполнения.
Один сеанс занимает примерно треть часа. В целом курс должен включать в себя не меньше 12 процедур, через месяц его требуется повторить. Никаких приспособлений для самомассажа не требуется, разве что коврик, на котором нужно располагаться. Диван или кровать для проведения процедуры не подходят – нужна жесткая и твердая поверхность:
- требуется лечь больной ягодицей вверх, постараться расслабить мышцу и помассировать ее, используя большой палец руки. Сначала выполняется общее разминание, после разогрева тканей всей области особенно пристальное внимание уделяется уплотнениям и болезненным местам;
- для растяжения мышцы, которое делает доступной для массажа большую ее часть, нога должна быть подогнута. Но не чрезмерно, чтобы не возникло мускульное напряжение – при нем массаж может даже навредить;
- если вы не уверены в своих способностях, как массажиста, используйте мячик для тенниса. В этом случае положение меняется: больной бок оказывается внизу, под мышцу подкладывается спортивный снаряд, на котором и следует кататься, помогая руками и отталкиваясь ступнями;
- направление массажа – сверху вниз, вдоль мускульных волокон. Все движения делаются плавно, не торопясь, без избыточного давления.
Если у вас в разгаре воспалительный процесс, а массаж доставляет болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Желательно заниматься самомассажем каждые четыре часа.
Народная медицина
Методики альтернативной медицины в основном направлены на снятие болей и воспаления. Они требуют времени, но нередко усиливают эффект традиционного лечения. При синдроме грушевидной мышцы можно попробовать следующие рецепты для домашнего лечения:
- флакон обычного тройного одеколона (200 мл) смешивается с половиной стопки аптечной настойки боярышника, тем же объемом настойки валерианы, двойной дозой настойки красного перца, десятью таблетками анальгина. Настаивать нужно сутки. Трижды в день состав втирается в пораженную мышцу. Снимает спазм, останавливает воспаление, устраняет боль;
- в полулитре винного спирта настаиваются 50 граммов цветков (сырье продается в аптеках). Компресс из пропитанной составом марли 10 дней подряд прикладывается на ночь;
- в равных количествах соединяются цветки календулы, чабреца и калины . Две ложки сбора заливаются кипятком; настаивать следует час, пить по трети стакана перед едой.
Все ваши домашние действия должны быть скорректированы доктором. И если он не рекомендует пока использовать народные способы лечения, воздержитесь от них. Не используйте одну и ту же методику дольше месяца: организм привыкает к рецепту и перестает на него реагировать.

Чтобы не столкнуться с неприятными симптомами и необходимостью от них избавляться, достаточно разумной бытовой осторожности. Если у вас нет проблем с позвоночником, органами малого таза, синдром вам не грозит – при условии, что вы избегаете переохлаждений и непосильных нагрузок, не сохраняете часами одну и ту же позу. А для стопроцентной уверенности в своей безопасности не ленитесь при малейших намеках на обращаться в соответствующее медучреждение.
Синдром грушевидной мышцы теоретически не относится к опасным заболеваниям. Однако качество жизни он ухудшает заметно. Да и осложнениями без соответствующего лечения он вас может обеспечить. К ним смело можно отнести нарушения в функциональности мышц, деградацию суставов и связок, не получающих достаточной нагрузки или нагружаемых чрезмерно – вы инстинктивно пытаетесь избежать болезненности, переносите основной вес на здоровую ногу. Органы малого таза тоже начинают испытывать проблемы.
Если своевременно не уточнить, какой причиной спровоцировано развитие синдрома грушевидной мышцы, вы можете пропустить возникновение более серьезной патологии.
Эти упражнения успешно могут применяться для восстановления нормального функционирования поясничного отдела позвоночника, укрепления паравертебрального корсета, улучшения координации различных сегментов позвоночного столба и вытяжения спазмированной грушевидной мышцы.
В некоторых случаях причиной защемления седалищного нерва является спазм m.piriformis. Заболевание носит название - синдром грушевидной мышцы . Грушевидная мышца (m.piriformis) крепиться к крестцу и бедренной кости, и, как и любая мышца, она может укорачиваться и напрягаться. Грушевидная мышца проходит под ягодичной мышцей и над седалищным нервом. Её функцией является удержание колена и стопы развернутыми вперед при ходьбе, а также она принимает скромное участие в отведении бедра.
О заболевании седалищного нерва
Защемление спазмированной грушевидной мышцей седалищного нерва может привести к его воспалению, что связано с распространением боли по задней стороне одноименной ноги.
Боль обычно возникает: от тяжелой работы, чрезмерных занятий в тренажерном зале, длительного бега, продолжительного сидения, а также от различных травм и ранений.
Отмечается локальная болезненность при глубокой пальпации по центру ягодицы с воспроизведением онемения, парастезии (ощущения онемения, чувства покалывания, ползания мурашек) в голени, в стопе и ягодице в зоне иннервации седалищного нерва.
Блокада грушевидной мышцы новокаином значительно облегчает состояние. Положителен симптом Бонне – усиление болевого синдрома в положении лежа на животе при приведении согнутой в коленном суставе ноги (В.Ф. Кузнецов, 2004).
Подтвердить синдром грушевидной мышцы можно по симптоматике, а также при помощи МТР (томография может показать истощенную или перенапряженную грушевидную мышцу), есть еще новый метод нейровизуализации.
Что является причиной синдрома грушевидной мышцы?
- Слабые ягодичные мышцы, в результате чего на грушевидную мышцу увеличивается нагрузка.
- Подвывих в тазобедренном и крестцово-подвздошном суставе, что накладывает дополнительную нагрузку на piriformis.
- Заваливание стопы (лодыжки) вовнутрь при ходьбе, опять-таки, чрезмерно задействует грушевидную мышцу.
- Защемление нервного корешка на уровне первого крестцового позвонка приводит к паталогическому напряжению грушевидной мышцы.
- Травма (сильный ушиб, ранение), что может привести к надрыву мышцы (в этом случае упражнения из йоги на вытяжение мышцы могут быть малоэффективными).
Как упражнения могут помочь?
- Во-первых, мягкое вытяжение зажатой мышцы, поможет ей расслабиться.
- Во-вторых, улучшить кровообращение в районе защемления седалищного нерва.
- В-третьих, помочь достичь общего расслабления, что приведет к частному расслаблению мышцы.
- В-четвертых, улучшить функционирование крестцово подвздошного сустава и тазобедренных суставов.
Следует отметить, что эти упражнения носят вспомогательный характер. Необходимо получить комплексное лечение у невролога и использовать упражнения только, как важное дополнение.
Мануальная терапия, в частности ПИР (пост изометрическая релаксация) может помочь расслабить спазмированную мышцу.
Наверняка положителен массаж пораженной ягодицы, или самомассаж при помощи перекатов на теннисном шарике.
Упражнения при синдроме грушевидной мышцы
Отмечу, что все упражнения нужно делать медленно и внимательно, если есть возможность обязательно посетите занятия квалифицированного инструктора, чтобы было понятно, как выполнять упражнения. Дыхание должно быть спокойным и медленным, без задержек. Дышать нужно носом.
Не делайте упражнения при больных коленях, тазобедренных суставах, после операций, при которых запрещены физические упражнения, при беременности.
Следует добавить, что защемление седалищного нерва может провоцироваться "замыканием" нервных корешков на уровне поясничных позвонков.
Упражнение 1
- Сесть на коврик или подстилку и выпрямить ноги. Поочередно вытянуть ягодицы руками назад и сесть на седалищные косточки. Согнуть правую ногу в колене и поставить рядом с коленом левой ноги.
- С вдохом вытянуть левую руку вертикально вверх. С выдохом завести локоть левой руки за правое колено, а правую руку подать назад и поставить на пальцы на пол за спиной.
Держать спину прямой! Плечевой пояс параллельно полу. Смотреть прямо за левое плечо. Не должно быть никаких болевых ощущений.
- Выполнить скручивание на 15-20 глубоких дыханий. С вдохом вернуться в начальное положение, отдохнуть, поменять ноги и проделать скручивание в другую сторону.
Для лучшего вытяжения грушевидной мышцы ступню согнутой ноги можно переставить за колено прямой.
Упражнение 2
- Сидя на коврике согнуть левую ногу и разместить пятку рядом с тазобедренным суставом правой ноги, ступню правой ноги завести за колено левой.
- С вдохом вытянуть левую руку вверх, с выдохом завести ладонь за правое колено, развернуть голову и смотреть прямо за левое плечо.
- Удерживать комфортное положение в течение 15-20 спокойных дыханий. Удерживайте внимание на общем расслаблении.
Возможно несколько положений левой руки:
- самое простое – положить ладонь на правое бедро,
- более сложный вариант завести локоть за колено,
- еще один вариант - с заведенным локтем, перевести ладонь к тазобедренному суставу правой ноги,
- следующий – перевести руку к правой ступне и зацепиться за нее,
- еще один – обхватить левой рукой правое колено, правую руку завести за спину и сделать замок пальцев рук.
Выполняйте тот вариант, в котором можно расслабиться.
Выполните положение, поменяв ноги и руки, в другую сторону.
Хорошим подспорьем в практике буде зеркало. Если есть возможность, то делайте упражнение перед зеркалом.
Упражнение 3
Эти упражнения успешно могут применяться для восстановления нормального функционирования поясничного отдела позвоночника, укрепления паравертебрального корсета, улучшения координации различных сегментов позвоночного столба и вытяжения спазмированной грушевидной мышцы (Musculus piriformis).
- Вытянувшись лечь на спину, развести руки по сторонам на уровне плечевого пояса. Согнуть ноги в коленях, ступни поставить немного больше, чем ширина таза.
- На выдохе направить колени в правую сторону, сохраняя комфортное состояние, без болезненных ощущений. С вдохом поднять колени в исходное положение и на выдохе повторить в другую сторону.
Обратите внимание на то, чтобы не было болезненных ощущений в коленях, тазобедренных суставах, животе и спине.
Аналогичное упражнение, только с фиксацией положения отведенных коленей на 10-15 спокойных и глубоких дыханий. Данный вариант подходит для вытяжения подвздошно-поясничной мышцы.
Если удержание отведенных коленей связано с дискомфортом, то подставьте под них стопку книг или другой подобный предмет. Выпрямление верхней ноги в сторону и расположение ее на полу или на опоре будет способствовать вытяжению грушевидной мышцы, что можно использовать при защемлении седалищного нерва пириформисом.
Для вытяжения грушевидной мышцы упражнение со скрученными ногами. Вытянувшись лечь на спину, согнуть ноги в коленях, правую ногу «обернуть» левой ногой. На выдохе направить ноги в правую сторону и задержаться в комфортном положении на 10-15 спокойных и глубоких дыханий. С вдохом поднять ноги в исходное положение, поменять перекрест ног (теперь правая нога заходит на левую) и выполнить аналогичное скручивание в другую сторону.
Упражнение 4
Упражнение сложное, особенно для новичков.
- Возьмите стул. Встаньте так, чтобы можно было опереться рукой на стул.
- Поставьте правую ступню вдоль коврика, а левую разверните под 45 градусов и поставьте ее на расстояние чуть больше метра от правой (пятки на одной линии или чуть разведены для устойчивости).
- С выдохом опустите левую руку на стул, поднимите правую руку вверх и посмотрите на правую ладонь. Чем выше будет подставка под левую руку, тем проще будет выполнить упражнение.
- Выполняйте упражнения без болевых ощущений!
- Задержитесь в упражнении на 15-20 спокойных дыханий. Концентрируйтесь на общем расслаблении.
- С вдохом поднимитесь и выполните упражнение в другую сторону, поменяв руки и ноги.
При выполнении упражнения происходит диагональное вытяжение грушевидной мышцы.
Упражнение 5
Тоже сложное упражнение и для его выполнения нужно приготовить два стула. Поставить стулья так, чтобы на один можно было положить ладонь, а на другой пальцы вытянутой ноги.
- Поставьте обе ладони на один стул, а прямую левую ногу на другой.
- С вдохом поднимите медленно правую руку вверх, смотрите на ладонь. Задержитесь в упражнении на 15-20 спокойных дыханий.
- С выдохом опустите правую руку на стул, поменяйте ноги и проделайте скручивание в другую сторону.
При выполнении упражнения происходит вытяжение грушевидной мышцы в горизонтальной плоскости.
Упражнение 6
- Сесть на коврик, согнув левую ногу и вытянув правую ногу назад. Обратите внимание, чтобы таз был развернут вперед. Если таз заваливается, то подложите под левую ягодицу свернутое одеяло.
- Возьмите стопки книг или другие подобные предметы и поставьте их по обе стороны таза.
- Старайтесь держать спину вертикально, если наблюдаются неприятные ощущения в пояснице, то выдвиньте предметы немного вперед, чтобы спина наклонилась. Это поможет убрать напряжение с поясницы.
- Обратите внимание, чтобы не было болезненных ощущений в тазобедренных суставах и коленях! Старайтесь расслабить ноги, концентрируйтесь на общем расслаблении.
- Удерживайте упражнение на 15-20 дыханий. Затем медленно поменяйте ноги и повторите упражнение.
Упражнение 7
Упражнение пятка к колену.
- Сесть на коврик. Немного согнуть правую ногу.
- Затем медленно согнуть левую ногу и поставить пятку к правому колену. Если вы слишком сильно согнете правую ногу, то при заведении пятки левой ноги, могут быть неприятные ощущения в коленном суставе, которые нужно избегать. Если появились неприятные ощущения в колене, то чуть выпрямите правую ногу.
- Ладони поставьте за спину и начинайте медленно толкать руками грудную клетку к левой ноге.
- Наблюдайте, чтобы не было болезненных ощущений в колене. Старайтесь с каждым выдохом направлять расслабление в область левой ягодицы.
- Выполните упражнение на 15-20 дыханий.
В результате выполнения этого упражнения вытягиваются мышцы ягодиц, в том числе piriformis.
Возможные варианты упражнения пятка к колену - сидя на стуле и лежа на спине.
Упражнение 8
Упражнение ремешок на стопу нога в сторону. Приготовьте ремешок (можно взять полотенце, ремень или галстук).
- Вытянувшись, как показано здесь, лечь на коврик.
- Взять ремень в левую руку, согнуть правую ногу и накинуть ремешок на пятку.
- Выпрямить ногу, подрегулировать длину ремешка, чтобы не было болезненных ощущений в задней стороне ноги.
- С выдохом направить правую ногу в левую сторону.
- Если нет неприятных ощущений в ягодице, то ступню правой ноги можно опустить на пол, если есть, то опустите ногу на подставку (стул и т.д.), так, чтобы не было болезненных ощущений в ягодице.
- С вдохом поднимите правую ногу, согните ее и опустите на коврик.
- Отдохнув, повторите тоже самое с левой ногой в правую сторону.
Упражнение 9
Приготовить стопку книг или др. предмет.
- Сесть на коврик, скрестив ноги.
- Опираясь на ладони, привстаньте на колени. Максимально сблизьте колени (одно колено поверх другого), а пятки направьте по сторонам.
- Помогая себе руками, сядьте на пол (или на предмет). Не должно быть болезненных ощущений.
- Удерживайте выполнение упражнения в течение 15-20 спокойных дыханий.
- Затем выполните с другой ногой сверху.
Упражнение 10
- Лечь на спину неподвижно. Это положение устраняет усталость, которая появляется после других упражнений, и успокаивает эммоции.
- Вытянитесь, как показано здесь, и лягте на спину. Полностью расслабьтесь. Наблюдайте за входящими и исходящими дыханиями.
Продолжительность упражнения начинайте с 5 минут и завершайте комплекс упражнений расслаблением на 15-20 минут.
- Делайте те упражнения, которые не вызывают болевых ощущений и хорошо получаются.
- Если, какое-либо упражнение вам не дается, появляются болевые ощущения, то пропустите его.
- Если вы новичок, то лучше взять несколько индивидуальных занятий или консультаций у опытного инструктора. опубликовано .
P.S. И помните, всего лишь изменяя свое потребление - мы вместе изменяем мир! © econet